I. ĐẠI CƯƠNG
– Hội chứng thận hư là biểu hiện của tình trạng tổn thương cầu thận làm tăng tính thấm của màng lọc, đặc trưng bởi tiểu đạm ngưỡng thận hư, phù, giảm albumin máu và tăng lipid máu.
– Phân loại
+ Hội chứng thận hư nguyên phát
• Bệnh cầu thận nguyên phát: hội chứng thận hư vô căn, bệnh thận màng
• Viêm cầu thận nguyên phát: viêm cầu thận tăng sinh màng nguyên phát,…
+ Hội chứng thận hư thứ phát: sau nhiễm trùng, bệnh tự miễn,…
– Hội chứng thận hư vô căn là thể thận hư thường gặp nhất ở trẻ em, chiếm hơn 90% các trường hợp ở trẻ từ 1-10 tuổi, trong đó sang thương cầu thận tối thiểu chiếm 75%.
II. CHẨN ĐOÁN
1. Lâm sàng
– Phù: phù toàn thân, thường xuất hiện sau đợt nhiễm trùng hô hấp.
– Những triệu chứng có thể gặp: tiểu ít, tim nhanh, đau bụng, tiêu chảy.
– Khám toàn thân ghi nhận: mạch, huyết áp, nhiệt độ, nhịp thở, cân nặng.
– Dấu hiệu biến chứng: sốc giảm thể tích, viêm phúc mạc, viêm mô tế bào, viêm phổi.
2. Xét nghiệm
– Tổng phân tích nước tiểu.
– Đạm niệu 24 giờ hoặc đạm niệu/creatinine niệu mẫu nước tiểu sáng sớm.
– Albumin, cholesterol, creatinine, ion đồ/ máu.
– Tầm soát nguyên nhân:
• Bổ thể C3, C4.
• ANA nếu > 10 tuổi hoặc có triệu chứng nghi ngờ lupus đỏ.
• HBsAg, AntiHCV.
• Kháng thể HIV nếu có yếu tố nguy cơ.
3. Chỉ định sinh thiết thận
– Trẻ < 1 tuổi hoặc > 10 tuổi.
– Tiểu máu đại thể, tăng huyết áp, giảm bổ thể C3.
– Suy thận kéo dài > 2 tuần.
– Lâm sàng gợi ý nguyên nhân thứ phát: triệu chứng lupus, nhiễm trùng,…
– Thận hư kháng steroid.
– Trước khi điều trị với Calcineurin inhibitor.
4. Chống chỉ định sinh thiết thận (xem bài sinh thiết thận).
5. Chẩn đoán xác định
Tiểu đạm ngưỡng thận hư (> 50 mg/kg/ngày hoặc 40 mg/m2/giờ hoặc đạm niệu/ creatinine niệu > 2 mg/mg hoặc > 200 mg/mmol).
Và Albumin máu giảm < 2,5 g/dL.
6. Chẩn đoán phân biệt
– Phù do suy tim, suy gan.
– Giảm albumin máu không do thận: suy dinh dưỡng phù, xơ gan.
– Hội chứng thận hư không phải hội chứng thận hư vô căn.
III. ĐIỀU TRỊ
1. Nguyên tắc điều trị
– Liệu pháp corticoid.
– Điều trị triệu chứng.
2. Một số định nghĩa trong điều trị
– Lui bệnh: đạm niệu < 4 mg/m2/giờ hoặc âm tính – vết bằng que thử. – Tái phát: đạm niệu > 40 mg/m2/ giờ hoặc > 50 mg/kg/ngày hoặc (+++) bằng que thử trong 3 ngày liên tiếp sau khi đạt được lui bệnh.
– Tái phát thường xuyên: ≥ 2 lần tái phát trong vòng 6 tháng sau đáp ứng ban đầu hoặc ≥ 4 lần tái phát trong 1 năm.
– Lệ thuộc steroid: 2 lần tái phát liên tiếp trong quá trình điều trị corticosteroid hoặc tái phát trong vòng 14 ngày sau ngưng thuốc.
– Kháng steroid: không đạt được lui bệnh sau 4 tuần điều trị prednisone 60 mg/m2 ± 3 liều Methylprednisolone 1g/1,73m2 truyền tĩnh mạch hoặc sau 8 tuần điều trị prednisone với liều như trên.
– Kháng steroid sớm: kháng steroid trong đợt điều trị đầu tiên.
– Kháng steroid muộn: kháng steroid ở bệnh nhân đã từng đáp ứng điều trị trước đó.
3. Liệu pháp corticoid
– Thận hư lần đầu
+ 4 tuần đầu: prednisone 60 mg/m2/ngày hoặc 2 mg/kg/ngày chia 1-2 lần uống, tối đa 60 mg/ngày.
+ 8 tuần kế: prednisone 60 mg/m2/cách ngày hoặc 2 mg/kg/cách ngày, ngày uống 1 lần nếu đạt lui bệnh sau 4 tuần tấn công
+ 6 tuần kế: giảm liều dần mỗi 1 hoặc 2 tuần cho đến khi ngưng thuốc.
– Thận hư tái phát (không thường xuyên): tấn công với prednisone 60 mg/m2/ngày hoặc 2 mg/kg/ngày cho đến khi đạt lui bệnh, sau đó chuyển sang cách ngày trong ít nhất 4 tuần.
– Thận hư tái phát thường xuyên/lệ thuộc steroid:
+ Tấn công với prednisone 60 mg/m2/ngày hoặc 2 mg/kg/ngày cho đến khi đạt lui bệnh, sau đó prednisone 60 mg/m2/cách ngày trong 8 tuần và giảm dần prednisone đến liều ngưỡng tái phát, duy trì từ 6-12 tháng.
+ Trong trường hợp liều duy trì cao > 1mg/kg/ cách ngày hoặc có biến chứng do dùng corticoid kéo dài: cushing, tăng huyết áp, đục thủy tinh thể, tiểu đường, viêm dạ dày tá tràng nặng thì phối hợp thêm thuốc ức chế miễn dịch khác:
• Cyclophosphamide 2 mg/kg/ngày × 8-12 tuần (liều tích lũy tối đa 168 mg/kg) hoặc
• Mycophenolate Mofetil 1200 mg/m2/ngày chia 2 lần trong 12 – 24 tháng.
– Thận hư kháng steroid:
+ Sinh thiết thận.
+ Nếu sang thương thuộc nhóm: sang thương cầu thận tối thiểu, xơ hóa cầu thận cục bộ từng phần, tăng sinh trung mô thì phối hợp Cyclosporin A 150 mg/m2/ngày hoặc 5 mg/kg/ngày chia 2 lần. Duy trì nồng độ thuốc trong máu 100 – 200 ng/ml.
• Nếu đáp ứng, duy trì tối thiểu 12 tháng.
• Nếu không đáp ứng sau 6 tháng: thay thế bằng Tacrolimus 0,1-0,2 mg/kg/ngày chia 2 lần, duy trì nồng độ 5 – 10 mcg/l hoặc phối hợp Mycophenolate Mofetil + thuốc giảm đạm niệu nhóm ức chế men chuyển hoặc ức chế thụ thể angiotensin.
• Sau 6 tháng không đáp ứng: cân nhắc sử dụng thuốc ức chế miễn dịch khác.
4. Điều trị triệu chứng
4.1. Sốc giảm thể tích:
+ Bù dịch nhanh bằng dung dịch điện giải NaCl 0,9% 20 ml/kg/30-60phút, có thể lặp lại nếu chưa ra sốc.
+ Nếu không cải thiện sau 2 lần truyền điện giải, truyền albumin 5% 10-15ml/kg hoặc albumin 20% 0,5-1g/kg truyền tĩnh mạch, theo dõi sát nhịp tim, huyết áp và nhịp thở.
4.2. Nhiễm trùng:
+ Thường gặp là viêm phúc mạc nguyên phát, viêm phổi, viêm màng não do phế cầu hoặc vi trùng gram âm (E. coli) điều trị với kháng sinh cephalosporin III,
+ Viêm mô tế bào do tụ cầu điều trị Oxacillin hoặc Vancomycin.
4.3. Thuyên tắc tĩnh mạch:
+ Phòng ngừa: xoay trở/vận động thường xuyên, điều trị nhiễm trùng và giảm thể tích, hạn chế đặt catheter tĩnh mạch trung ương.
+ Điều trị thuyên tắc tĩnh mạch bằng heparin trọng lượng phân tử thấp.
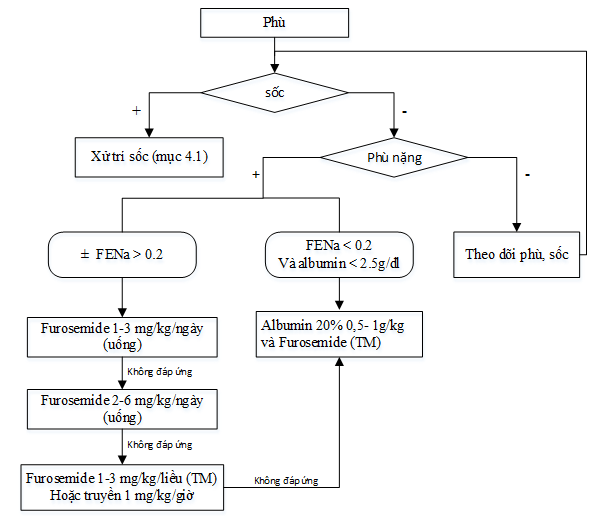
4.4. Phù: Hạn chế muối và nước trong giai đoạn phù. Trong trường hợp phù nặng (phù toàn thân, phù nhiều 2 chân và tràn dịch màng bụng/phổi):
+ Nếu không sốc và/hoặc FENa > 0.2: sử dụng lợi tiểu quai dạng uống hoặc tĩnh mạch.
+ Nếu không sốc và FENa < 0.2: phối hợp Albumin và lợi tiểu Furosemide trong giảm phù
• Albumin 0,5-1g/kg truyền tĩnh mạch trong 4 giờ.
• Furosemide 1-2 mg/kg/lần TTM khi truyền albumin được 2 giờ và khi kết thúc truyền.
(tham khảo lưu đồ điều trị phù)
– Bổ sung canxi 250-500mg/ngày, vitamin D 125-250UI/ngày.
– Dinh dưỡng đầy đủ, tăng đạm 130-140% nhu cầu, hạn chế chất béo.
– Không hạn chế vận động thể lực và học tập.
5. Theo dõi và tái khám
– Tất cả các trường hợp thận hư có biến chứng có chỉ định nhập viện theo dõi và điều trị.
– Xuất viện khi ổn định, tái khám mỗi 2-4 tuần.
– Theo dõi cân nặng, chiều cao và đạm niệu tại nhà bằng que thử nhằm phát hiện sớm tái phát.
– Chích ngừa: phế cầu và thủy đậu.
LƯU ĐỒ XỬ TRÍ PHÙ
TÀI LIỆU THAM KHẢO:
1. Hội chứng thận hư nguyên phát : phác đồ nhi đồng 1 – 2013.
2. Hội chứng thận hư vô căn ở trẻ em: phác đồ nhi đồng 2 – 2016.
3. Idiopathic Nephrotic Syndrome in Children: Clinical Aspects- Pediatric Nephrology 7th Edition.
4. Etiology, clinical manifestations, and diagnosis of nephrotic syndrome in children – UpToDate.
5. Treatment of idiopathic nephrotic syndrome in children – UpToDate.
6. Symptomatic management of nephrotic syndrome in children – UpToDate.
7. Complications of nephrotic syndrome in children – UpToDate.
8. Steroid-resistant idiopathic nephrotic syndrome in children – UpToDate.
9. Management of Steroid Sensitive Nephrotic Syndrome: Revised Guidelines- Indian Pediatric Nephrology Group, Indian Academy of Pediatrics.
BỆNH VIỆN NHI ĐỒNG THÀNH PHỐ